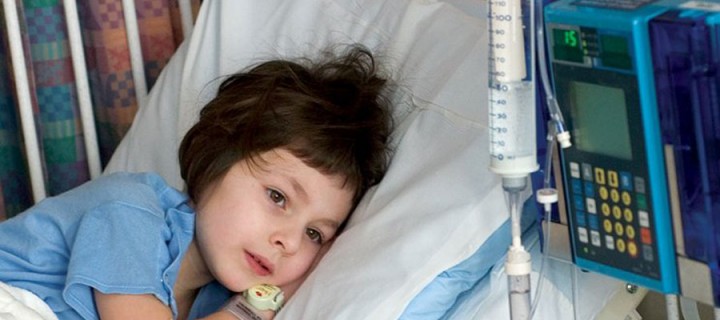
Τα παιδιά προσβάλλονται πολύ σπανιότερα από καρκίνο σε σχέση με τους ενήλικες, ωστόσο ο καρκίνος παραμένει η συχνότερη αιτία θανάτου σε παιδιά, μετά τα ατυχήματα.
Οι κυριότερες μορφές παιδικού καρκίνου είναι:
- Λευχαιμίες (οξεία λεμφοβλαστική, οξεία μυελοβλαστική)
- Όγκοι του κεντρικού νευρικού συστήματος, που είναι κυρίως εγκεφαλικοί όγκοι (αστροκύτωμα, γλοίωμα, μυελοβλάστωμα, επενδύμωμα)
- Λεμφώματα (κακοήθεις όγκοι λεμφαδένων ή άλλων οργάνων)
- Όγκοι του αμφιβληστροειδούς (ρετινοβλάστωμα)
- Σαρκώματα μαλακών μορίων (ραβδομυοσάρκωμα) και των οστών (οστεοσάρκωμα, σάρκωμα Ewing)
- Όγκοι νεφρών (νεφροβλάστωμα) και επινεφριδίων (νευροβλάστωμα)
- Όγκοι ήπατος (ηπατοβλάστωμα) κ.ά.
Κακοήθεις όγκοι ενήλικου τύπου, όπως ο καρκίνος του μαστού, του πνεύμονα, του προστάτη κ.λπ., είναι πάρα πολύ σπάνιο να παρατηρηθούν στην παιδική ηλικία. Ο πιο συνηθισμένος καρκίνος στην παιδική ηλικία είναι η λευχαιμία, μια νόσος που προσβάλλει τα κύτταρα που παράγονται στον μυελό των οστών.
Κάθε χρόνο, περίπου 250.000 παιδιά σε όλο τον κόσμο νοσούν από καρκίνο, από τα οποία μόνο ποσοστό 20% έχει δυνατότητα πρόσβασης σε σωστή ιατρική φροντίδα. Το 80% από αυτά προέρχεται από χώρες μέσου και χαμηλού εισοδήματος. Πάνω από 150.000 θάνατοι κάθε χρόνο θα μπορούσαν να είχαν αποφευχθεί, εάν υπήρχε δυνατότητα έγκαιρης διάγνωσης και εξειδικευμένης θεραπείας σε όλα τα παιδιά. Στη χώρα μας, περίπου 300 παιδιά προσβάλλονται ετησίως από καρκίνο, κυρίως από λευχαιμία.
Αν η διάγνωση γίνει χωρίς καθυστέρηση, τα ποσοστά ίασης είναι υψηλά: οι σύγχρονες θεραπείες κάνουν την παρατεταμένη επιβίωση και την ανάρρωση όχι μόνο πιθανές αλλά και δυνατές για πολλούς παιδικούς καρκίνους. Τα τελευταία χρόνια, με την πρόοδο της ιατρικής και λόγω της επάρκειας φαρμάκων και καταρτισμένου επιστημονικού προσωπικού, ποσοστό 70% από τα παιδιά που έχουν πρόσβαση σε εξειδικευμένη θεραπεία γίνεται καλά. Μέγιστο επίτευγμα της ιατρικής αποτελεί το γεγονός ότι 8 στα 10 παιδιά με λευχαιμία σήμερα γίνονται καλά.
Τα παιδιά με καρκίνο πρέπει να θεραπεύονται σε ειδικά παιδιατρικά ογκολογικά τμήματα και να αντιμετωπίζονται από εξειδικευμένο ιατρικό και νοσηλευτικό προσωπικό, ψυχολόγους και κοινωνικούς λειτουργούς που θα τα φροντίζουν όχι μόνο κατά τη διάρκεια της θεραπείας αλλά και στην περίοδο της επανένταξης.
Η θεραπεία και η φροντίδα του καρκίνου της παιδικής ηλικίας απαιτεί μια ολόκληρη διεπιστημονική ομάδα, η οποία παρέχει όχι μόνο την ιατρική περίθαλψη του παιδιού (το οποίο μπορεί να περιλαμβάνει χειρουργική επέμβαση, χημειοθεραπεία κ.ά.), αλλά και την ψυχοκοινωνική στήριξη για το παιδί και όλη την οικογένεια.
Η στενή συνεργασία μεταξύ της νοσηλευτικής ιατρικής ομάδας και των γονιών του παιδιού είναι ένα ουσιαστικό συστατικό για την επιτυχή θεραπεία, την υποστήριξη και τη φροντίδα του παιδιού.
Συμπτώματα
Παρ’ όλο που η πρόληψη του καρκίνου στα παιδιά είναι γενικά περιορισμένη, απαιτείται ευαισθητοποίηση από πλευράς του παιδιάτρου και γενικά της ιατρικής κοινότητας, έτσι ώστε ύποπτα συμπτώματα ή ευρήματα να αξιολογούνται και να παραπέμπονται έγκαιρα για εξειδικευμένο έλεγχο.
Τα ασυνήθιστα σημεία ή συμπτώματα περιλαμβάνουν:
- Εμφάνιση μάζας, όγκου ή οιδήματος σε οποιοδήποτε μέρος του σώματος του παιδιού (πρόσωπο, λαιμό, μασχάλη, κοιλιά, βουβωνικές χώρες, όρχεις, πόδια).
- Απώλεια ενεργητικότητας του παιδιού, επίμονη κούραση.
- Aπότομες αλλαγές στη συμπεριφορά του παιδιού.
- Ανεξήγητη χλωμάδα.
- Ξαφνική εμφάνιση μελανιών και μωλώπων στο παιδί.
- Επίμονος, εντοπισμένος πόνος, πόνος στα οστά, πρήξιμο ή πρόβλημα στο βάδισμα του παιδιού.
- Ανεξήγητος παρατεταμένος πυρετός.
- Επαναλαμβανόμενες μολύνσεις.
- Συχνοί πονοκέφαλοι που συχνά μπορεί να συνοδεύονται από εμετούς.
- Ξαφνικές αλλαγές στα μάτια, όπως στραβισμός και αλλαγές στην όραση του παιδιού.
- Εμφάνιση προβλημάτων στην ισορροπία του παιδιού.
- Διαπίστωση ότι υπάρχει άσπρη κηλίδα που φαίνεται δια μέσου της κόρης των ματιών.
- Ανεξήγητη, υπερβολική ή γρήγορη απώλεια βάρους του παιδιού.
Η ύπαρξη τέτοιων σημείων και συμπτωμάτων δεν δείχνει αναγκαστικά ότι το παιδί έχει κάποια μορφή καρκίνου, αλλά επιβάλλει να γίνουν οι εξετάσεις που θα αποκλείσουν, ή όχι, ένα τέτοιο ενδεχόμενο.
Λευχαιμία
Ο πιο συνηθισμένος καρκίνος στην παιδική ηλικία είναι η λευχαιμία, μια νόσος που προσβάλλει τα κύτταρα που παράγονται στον μυελό των οστών. Τα κύτταρα μας ομαδοποιούνται σε 3 κυρίως κατηγορίες: τα ερυθρά αιμοσφαίρια, που είναι απαραίτητα για τη μεταφορά του οξυγόνου στους ιστούς και για την ευεξία του ατόμου, τα λευκά αιμοσφαίρια (πολυμορφοπύρηνα και λεμφοκύτταρα, απαραίτητα για την άμυνα του οργανισμού και την αντιμετώπιση των λοιμώξεων) και τα αιμοπετάλια, που συμβάλλουν στην πήξη του αίματος. Όταν ένα παιδί διαγνωστεί με λευχαιμία, στο μυελό των οστών του παρατηρείται υπερπαραγωγή παθολογικών λευκών αιμοσφαιρίων, που δεν λειτουργούν φυσιολογικά. Αυτά τα κύτταρα στην πορεία κατακλύζουν τον μυελό των οστών και παρεμποδίζουν την παραγωγή των φυσιολογικών κυττάρων που αναφέραμε παραπάνω (ερυθρά αιμοσφαίρια, λευκά αιμοσφαίρια και αιμοπετάλια) .Ως αποτέλεσμα, όσο ο αριθμός των φυσιολογικών κυττάρων μειώνεται τόσο κάνουν την εμφάνιση τους διάφορα συμπτώματα (ωχρότητα, αναιμία, κούραση, πυρετός, λοιμώξεις, αιμορραγικές εκδηλώσεις, πόνος, διόγκωση λεμφαδένων).
Υπάρχουν διάφοροι τύποι λευχαιμιών που παρατηρούνται στα παιδιά, με τον κύριο τύπο να είναι η οξεία λεμφοβλαστική λευχαιμία (τα ανώμαλα κύτταρα ανήκουν στην λεμφική σειρά των λευκών αιμοσφαιρίων). Δεύτερη σε συχνότητα είναι η οξεία μυελογενής λευχαιμία, ενώ οι χρόνιες λευχαιμίες είναι πολύ πιο σπάνιες.
Η διάγνωση της λευχαιμίας γίνεται με την εξέταση του μυελού των οστών, η οποία λέγεται μυελόγραμμα και συνίσταται στη λήψη υλικού με ειδική βελόνα από τα οστά, με χρήση τοπικής αναισθησίας ή βραχείας νάρκωσης.
Η λευχαιμία αντιμετωπίζεται σε εξειδικευμένα παιδιατρικά ογκολογικά κέντρα που στελεχώνονται από ειδικούς παιδιάτρους-ογκολόγους, νοσηλευτικό προσωπικό και ψυχολόγους. Η θεραπεία της συνίσταται σε χημειοθεραπευτική αγωγή και τα θεραπευτικά πρωτόκολλα συνήθως περιλαμβάνουν μια αρχική φάση που λέγεται θεραπεία εφόδου, τις φάσεις σταθεροποίησης και επανεφόδου και την τελική θεραπεία συντήρησης. Με τις νέες θεραπείες στα περισσότερα παιδιά επιτυγχάνεται εξαφάνιση των παθολογικών κυττάρων και επανεμφάνιση των φυσιολογικών κυττάρων του μυελού μετά την θεραπεία εφόδου (ύφεση της νόσου). Πρέπει να τονιστεί ότι η θεραπεία της λευχαιμίας είναι μακροχρόνια και σε πολλές περιπτώσεις φτάνει τα δύο χρόνια.
Οι παρενέργειες της χημειοθεραπείας είναι ότι μαζί με τα κύτταρα των όγκων ή της λευχαιμίας καταστρέφονται και ταχέως πολλαπλασιαζόμενα κύτταρα, όπως είναι τα φυσιολογικά κύτταρα του μυελού των οστών. Αυτό λέγεται απλασία μυελού και απαιτεί προσεκτική αντιμετώπιση διότι προκαλεί αναιμίες, αιμορραγική διάθεση και λοιμώξεις. Άλλες παρενέργειες είναι η προσωρινή απώλεια των μαλλιών, η ναυτία και ο εμετός, η νευροτοξικότητα κ.λπ.
Επειδή η χημειοθεραπεία προκαλεί παρενέργειες, η έρευνα σήμερα στρέφεται στον σχεδιασμό εξατομικευμένων θεραπειών, με μειωμένες δόσεις φαρμάκων σε λευχαιμίες με καλή πρόγνωση, ώστε να περιορίζονται οι επιπλοκές. Αντίθετα, σε παιδικές λευχαιμίες με κακή πρόγνωση γίνεται μεταμόσχευση στα αρχικά στάδια της νόσου, με αποτέλεσμα την αποφυγή της περιττής χημειοθεραπείας.
Ένα μικρό ποσοστό παιδιών που δεν ανταποκρίνεται στη χημειοθεραπεία, αντιμετωπίζεται με μεταμόσχευση μυελού των οστών. Ιστοσυμβατός δότης του μυελού των οστών αναζητάται πρώτα στην οικογένεια και αν δεν βρεθεί εκεί, γίνεται έρευνα στην παγκόσμια δεξαμενή εθελοντών δοτών, όπου σε ένα 60-70% των περιπτώσεων θα εντοπιστεί κατάλληλος ξένος δότης. Η μεταμόσχευση μπορεί επίσης να γίνει με βλαστοκύτταρα ομφαλίου αίματος ξένου δότη αποδεκτής ιστοσυμβατότητας, όταν δεν ανευρίσκεται έγκαιρα ιστοσυμβατός ξένος δότης μυελού των οστών. Η μεταμόσχευση ομφαλίου αίματος του ίδιου του ασθενούς (αυτόλογου) αποθηκευμένου σε ιδιωτική ή δημόσια τράπεζα δεν έχει ένδειξη στη θεραπεία της παιδικής λευχαιμίας.
Παρόλο που η πορεία και η εξέλιξη της νόσου, δηλαδή η πρόγνωση της, επηρεάζεται από πολλούς παράγοντες (ηλικία παιδιού, αριθμός λευκών αιμοσφαιρίων κατά τη διάγνωση, τύπος των κακοηθών κυττάρων κ.λπ.) είναι πάρα πολύ σημαντικό να τονίσουμε ότι με τα σύγχρονα πρωτόκολλα αντιμετώπισης της νόσου, το 80% περίπου των παιδιών επιβιώνουν χωρίς προβλήματα. Κι αν το παιδί επιβιώνει σε ύφεση για 5 χρόνια από την αρχική διάγνωση, τότε λέμε ότι έχουμε επιτύχει την ίαση του.
Όγκοι του κεντρικού νευρικού συστήματος
Μετά τη λευχαιμία οι συχνότεροι όγκοι της παιδικής ηλικίας είναι οι όγκοι του κεντρικού νευρικού συστήματος, με συχνότερη εντόπιση τον εγκέφαλο.
Για την αποτελεσματική αντιμετώπιση αυτών των καρκίνων σημασία έχει το είδος των κυττάρων του όγκου (ιστολογικός τύπος), ο τρόπος που αναπτύσσονται στον εγκέφαλο και η δυνατότητα χειρουργικής εξαίρεσης τους, καθώς και η ηλικία του παιδιού.
Τα συμπτώματα που εμφανίζει ένα παιδί με όγκο εγκεφάλου εξαρτώνται από την ηλικία του παιδιού (κλάμα, υπνηλία, πονοκέφαλος, εμετός, δυσκολία στη στήριξη και στη βάδιση κ.λπ.) και από την εντόπιση του όγκου και την πίεση που ασκεί στον εγκέφαλο (διαταραχές όρασης, πονοκέφαλος, αδυναμία στα άκρα, διαταραχές της ισορροπίας, διαταραχές της ομιλίας, σπασμοί κ.λπ.).
Οι πιο συχνοί όγκοι εγκεφάλου είναι τα γλοιώματα και ακολουθούν τα μυελοβλαστώματα. Για τη διάγνωση τους χρησιμοποιούνται απεικονιστικές εξετάσεις, όπως η αξονική τομογραφία και η μαγνητική τομογραφία, και με βάση αυτές τις εξετάσεις αποφασίζεται η χειρουργική επέμβαση που θα ακολουθήσει, η οποία ανάλογα με την εντόπιση και το είδος του όγκου μπορεί να είναι απλή βιοψία, μερική ή πλήρης αφαίρεση του όγκου.
Είναι προφανές ότι ο αποτελεσματικότερος τρόπος αντιμετώπισης είναι η χειρουργική αφαίρεση, η οποία δεν είναι όμως πάντα δυνατή λόγω της εντόπισης (όγκοι στο στέλεχος του εγκεφάλου, στα οπτικά νεύρα κ.λπ.). Η ακτινοθεραπεία χρησιμοποιείται σε ορισμένους όγκους, λαμβάνοντας υπόψη τις παρενέργειες που έχει στον αναπτυσσόμενο εγκέφαλο ενός παιδιού, ενώ η χημειοθεραπεία χρησιμοποιείται σε όγκους υψηλής κακοήθειας, σε όγκους που δεν είναι δυνατή η χειρουργική εκτομή και όπου η ακτινοθεραπεία αποφεύγεται.
Λεμφώματα
Το λέμφωμα είναι η τρίτη πιο πιθανή μορφή καρκίνου σε παιδιά μετά την λευχαιμία και τους όγκους του κεντρικού νευρικού συστήματος.
Τα λεμφώματα διακρίνονται σε Hodgkin και μη-Hodgkin και είναι όγκοι που προσβάλλουν τους περιφερικούς λεμφαδένες, τον λεμφικό ιστό διαφόρων οργάνων όπως είναι οι αμυγδαλές, το έντερο και άλλοι λεμφαδένες του θώρακα και της κοιλιάς.
Νόσος Hodgkin
Στα περισσότερα παιδιά η νόσος εκδηλώνεται με ανώδυνη διόγκωση των τραχηλικών κυρίως λεμφαδένων, που συνοδεύεται συνήθως και από διόγκωση των αδένων του μεσοθωρακίου. Άλλες εντοπίσεις της νόσου είναι ο σπλήνας, οι λεμφαδένες της κοιλιάς κ.λπ. Σε ορισμένα παιδιά παρατηρείται απώλεια βάρους, πυρετός κ.λπ. Ο έλεγχος της επέκτασης της νόσου περιλαμβάνει απεικονιστικές εξετάσεις και σε μερικές περιπτώσεις μελέτη του μυελού των οστών. Η αδενική βιοψία οδηγεί στη διάγνωση της νόσου και η θεραπεία συνίσταται σε συνδυασμό χημειοθεραπείας και ακτινοθεραπείας. Η πρόγνωση της νόσου Hodgkin είναι καλή και τα περισσότερα παιδιά θεραπεύονται.
Νόσος μη-Hodgkin
Το μη-Hodgkin λέμφωμα είναι ο συχνότερος τύπος λεμφώματος σε παιδιά και συνίσταται στη διήθηση λεμφαδένων ή λεμφικού ιστού οργάνων από κακοήθη κύτταρα.
Τύποι και συμπτώματα:
Εντόπιση του λεμφώματος στο θώρακα: Η νόσος συνήθως εντοπίζεται στο μεσοθωράκιο και το παιδί έχει δύσπνοια, δυσκολία στην αναπνοή και οίδημα.
Κοιλιακή εντόπιση: Η νόσος εκδηλώνεται με κοιλιακή διόγκωση, εμετό ή εικόνα απόφραξης του εντέρου.
Λέμφωμα από μεγάλα κύτταρα: Η νόσος εκδηλώνεται σε οποιαδήποτε περιοχή (δέρμα, πνεύμονες, κοιλιά, οστά κ.λπ.).
Η διάγνωση συνήθως επιτυγχάνεται με άντληση και επεξεργασία πλευριτικού ή ασκιτικού υγρού ή με βιοψία περιφερικών αδένων ή βιοψία με λεπτή βελόνα συμπαγούς μάζας υπό απεικονιστική εξέταση. Η θεραπεία που προτιμάται είναι η επιθετική χημειοθεραπεία η διάρκεια της οποίας εξαρτάται από τον τύπο του όγκου. Η πρόγνωση των μη Hodgkin λεμφωμάτων είναι καλή.
Κοιλιακοί όγκοι
Οι συχνότεροι κοιλιακοί όγκοι στα παιδιά είναι οι όγκοι του νεφρού (νεφροβλάστωμα) και οι όγκοι που προέρχονται από τα κύτταρα του συμπαθητικού νευρικού συστήματος (νευροβλάστωμα).
Το νεφροβλάστωμα συνήθως προσβάλλει παιδιά μικρότερα των 5 ετών. Τα παιδιά αυτά συνήθως εμφανίζουν διόγκωση στην κοιλιά, πόνο και κακοδιαθεσία. Η διάγνωση γίνεται με τη βοήθεια υπερηχογραφήματος και αξονικής τομογραφίας κοιλίας και τα θεραπευτικά μέσα περιλαμβάνουν χημειοθεραπεία και χειρουργική εξαίρεση του όγκου, δηλαδή νεφρεκτομή. Τα παιδιά με νεφροβλάστωμα απαντούν πολύ καλά στη θεραπεία και τα περισσότερα θεραπεύονται πλήρως.
Τα νευροβλαστώματα συνήθως εντοπίζονται είτε στο επινεφρίδιο, που είναι ένας ενδοκρινής αδένας που βρίσκεται πάνω από το νεφρό, ή στα γάγγλια του συμπαθητικού νευρικού συστήματος, που βρίσκονται δεξιά ή αριστερά της σπονδυλικής στήλης. Η νόσος προσβάλλει από βρέφη μέχρι παιδιά έως 5 ετών. Η επιλογή της θεραπείας εξαρτάται από την ηλικία του παιδιού και το στάδιο της νόσου (παιδιά μεγαλύτερα του ενός χρόνου συχνά εμφανίζουν μεταστάσεις στα οστά και στον μυελό των οστών). Η συνήθης αγωγή είναι χημειοθεραπεία και χειρουργική εξαίρεση του όγκου. Η πρόγνωση σε παιδιά με μεταστατική νόσο είναι ιδιαίτερα επιφυλακτική, ενώ η πρόγνωση στα βρέφη είναι εξαιρετικά καλή.
Σαρκώματα
Τα σαρκώματα είναι κακοήθεις όγκοι εμβρυϊκής προέλευσης, που εντοπίζονται είτε στα μαλακά μόρια ή στα οστά. Τα σαρκώματα μαλακών μορίων διακρίνονται σε ραβδομυωσαρκώματα και σε μη-ραβδομυωσαρκώματα μαλακών μορίων, η καλύτερη θεραπεία για τα οποία είναι η πλήρης χειρουργική αφαίρεση.
Τα ραβδομυωσαρκώματα είναι όγκοι μαλακών μορίων, των οποίων τα κύτταρα μοιάζουν με τα κύτταρα των γραμμωτών μυών του εμβρύου. Η χημειοθεραπεία είναι η αρχική θεραπεία και στη συνέχεια ακολουθεί η χειρουργική εξαίρεση του όγκου.
Όγκοι των οστών
Οι συχνότεροι τύποι κακοήθων όγκων που προσβάλλουν τα οστά στα παιδιά είναι το οστεοσαρκωμα και το σάρκωμα Ewing.
Το οστεοσάρκωμα είναι όγκος των εφήβων που προσβάλλει τα αγόρια συχνότερα από τα κορίτσια. Προσβάλλει συνήθως οστά γύρω από την άρθρωση του γόνατος και εκδηλώνεται με πόνο και διόγκωση, αλλά σπάνια με πυρετό. Η θεραπεία είναι προεγχειρητική χημειοθεραπεία και ακολούθως χειρουργική εξαίρεση του όγκου.
Το σάρκωμα Ewing είναι όγκος των εφήβων και των νεαρών ενηλίκων, που όμως προσβάλλει και παιδιά και μάλιστα τα αγόρια συχνότερα από τα κορίτσια. Εντοπίζεται συχνότερα στα οστά της λεκάνης, του θώρακα και του μηρού, με πόνο, πρήξιμο, δυσλειτουργία του οστού και πυρετό. Η διάγνωση γίνεται με λήψη βιοψίας και η θεραπεία περιλαμβάνει χημειοθεραπεία ενώ ακολουθεί χειρουργική εξαίρεση της νόσου. Η νόσος ελέγχεται με ακτινογραφία, αξονική και μαγνητική τομογραφία του προσβεβλημένου οστού, αξονική θώρακος και σπινθηρογράφημα οστών.
Ρετινοβλάστωμα
Το ρετινοβλάστωμα είναι κακοήθης όγκος στο μάτι, που αναπτύσσεται στον αμφιβληστροειδή και εμφανίζεται αποκλειστικά στα παιδιά, ενώ ρόλο στην εμφάνιση του παίζει και η κληρονομικότητα. Το παιδί με ρετινοβλάστωμα μπορεί να εμφανίζει λευκό μάτι, στραβισμό ή κόκκινο μάτι. Πιθανές μορφές θεραπείας είναι η χημειοθεραπεία, η κρυοθεραπεία, το λέιζερ κ.λπ.
Ηπατοβλάστωμα, ηπατοκυτταρικό καρκίνωμα, όγκοι από αρχέγονα γεννητικά κύτταρα.
Άλλοι, σπανιότεροι όγκοι που παρουσιάζονται στα παιδιά είναι το ηπατοβλάστωμα και το ηπατοκυτταρικό καρκίνωμα, καθώς και οι όγκοι από αρχέγονα γεννητικά κύτταρα. Στο ηπατοβλάστωμα τα παιδιά παρουσιάζουν πυρετό, ανορεξία, ίκτερο, απώλεια βάρους. Το υπερηχογράφημα και η αξονική τομογραφία δείχνουν ύπαρξη όγκου σε κάποιον από τους λοβούς του ήπατος (ή και στους δύο). Η νόσος αντιμετωπίζεται με προεγχειρητική θεραπεία και ακολούθως χειρουργική εξαίρεση του όγκου. Το ηπατοκυτταρικό καρκίνωμα είναι πιο επιθετικός όγκος που εμφανίζεται σε μεγαλύτερα παιδιά.
Οι όγκοι από αρχέγονα γεννητικά κύτταρα προέρχονται από κύτταρα του φυσιολογικού εμβρύου (γεννητικά κύτταρα) τα οποία δημιουργούν τους όρχεις ή τις ωοθήκες ή εντοπίζονται στη μέση γραμμή του σώματος. Οι όγκοι, συνεπώς, που δημιουργούνται εντοπίζονται στους όρχεις ή στις ωοθήκες ή στη μέση γραμμή (ιεροκοκκυγική περιοχή, μεσοθωράκιο, επίφυση).
Θεραπείες και προβλήματα
Από τη στιγμή που το είδος και το στάδιο της νόσου προσδιοριστεί ολικά, η θεραπευτική ομάδα δομεί ένα σχέδιο το οποίο σκιαγραφεί τον ακριβή τύπο θεραπείας, τη συχνότητα με την οποία το παιδί θα λαμβάνει θεραπεία, καθώς και τη διάρκεια αυτής. Το σχέδιο αυτό, που συχνά καλείται και «πρωτόκολλο», πρέπει να στηρίζεται στη διεθνή συλλογική εμπειρία. Η σημαντική πρόοδος που έχει γίνει στην θεραπεία των παιδιών με καρκίνο οφείλεται στην, από δεκαετιών, συνένωση των παιδιάτρων ογκολόγων και στη δημιουργία μεγάλων ομάδων μελέτης του παιδικού καρκίνου. Κάνοντας αυτές τις κλινικές μελέτες δοκιμάζονται καινούργια φάρμακα και σχήματα θεραπειών σε μεγάλο αριθμό παιδιών και έτσι επιλέγονται αυτά με τα καλύτερα αποτελέσματα και τις λιγότερες παρενέργειες. Σε όλα τα προηγμένα ιατρικώς κράτη, τα περισσότερα παιδιά με καρκίνο συμμετέχουν σε κλινικές μελέτες και έτσι οφελούνται και τα ίδια από τα καινούργια σχήματα αλλά και βοηθούν τους μελλοντικούς ασθενείς.
Τα κυριότερα προβλήματα κατά τη διάρκεια της θεραπείας είναι:
- οι επανειλημμένες εισαγωγές στο νοσοκομείο,
- οι λοιμώξεις,
- η αναιμία και ανάγκη για μεταγγίσεις,
- οι αιμορραγίες,
- ο πόνος από τον καρκίνο ή από τις παρενέργειες της θεραπείας,
- η ανάγκη για συχνές φλεβοκεντήσεις ή επώδυνες εξετάσεις,
- οι παρενέργειες της χημειοθεραπείας (π.χ. τριχόπτωση, ναυτία, εμετοί, έλκη στη στοματική κοιλότητα),
- οι παρενέργειες της ακτινοθεραπείας (π.χ. τριχόπτωση, ερεθισμός του δέρματος, ναυτία, εμετοί),
- οι παρενέργειες της χειρουργικής επέμβασης,
- οι αλλαγές στην καθημερινότητα του παιδιού, τις σχολικές και κοινωνικές του δραστηριότητες,
- η αποτυχία κάποιων θεραπευτικών σχημάτων να ελέγξουν τον καρκίνο.